Radiothérapie externe
La radiothérapie externe est le type de radiothérapie auquel on a le plus souvent recours pour traiter le cancer. Un appareil émet un faisceau de radiation à travers la peau jusqu’à une partie spécifique du corps, habituellement une tumeur.
Vous ne pouvez ni voir ni ressentir la radiothérapie externe. Elle ne fait pas mal et vous n’êtes pas radioactif après l’avoir reçue. La durée d’une séance de traitement peut varier selon le type d’appareil employé. Une séance dure habituellement environ 30 minutes ou plus puisqu’il faut installer l’équipement et bien vous positionner sur la table. En général, administrer la dose de radiation ne dure que quelques minutes, mais cela peut prendre plus de temps selon le type d’appareil utilisé.
Il est possible qu’on associe la radiothérapie externe à une chimiothérapie, ce qu’on appelle chimioradiothérapie.
Appareils de radiothérapie externe
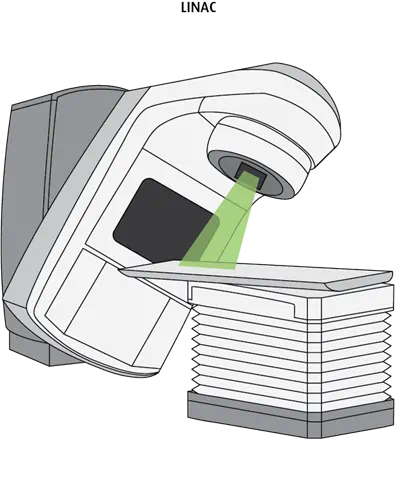
L’accélérateur linéaire (LINAC) est l’appareil le plus souvent utilisé pour administrer la radiothérapie externe. Il émet des rayons X de haute énergie vers une partie particulière du corps. On peut y avoir recours pour traiter n’importe quelle partie du corps. Le traitement est habituellement constitué de plusieurs séances. Chaque séance peut durer de 15 à 30 minutes ou plus longtemps parfois.
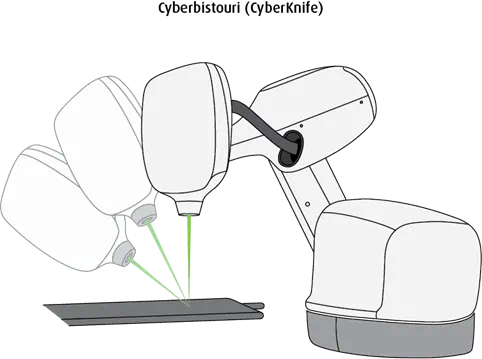
Le cyberbistouri (CyberKnife) est un petit accélérateur linéaire compact fixé à un bras robotique qui bouge autour de la personne afin que la radiation soit émise de nombreuses directions différentes. Il comporte aussi plusieurs caméras à rayons X (dispositifs d’imagerie). Des ordinateurs surveillent la position et les mouvements de la personne. Si elle bouge un peu, le système robotique peut s’ajuster en repositionnant l’accélérateur linéaire avant que le faisceau de radiation ne soit émis. Le cyberbistouri est particulièrement utile pour traiter les tumeurs au poumon en raison des mouvements qui se font lors de la respiration. On y a surtout recours pour traiter les tumeurs au cerveau, au poumon, à la prostate et à la colonne vertébrale. À chaque séance, le cyberbistouri administre de plus fortes doses de radiation qu’un LINAC, alors moins de séances de traitement sont nécessaires. Chacune des séances peut durer de 30 à 90 minutes. Ce ne sont pas tous les centres de traitement du cancer qui possèdent un cyberbistouri.
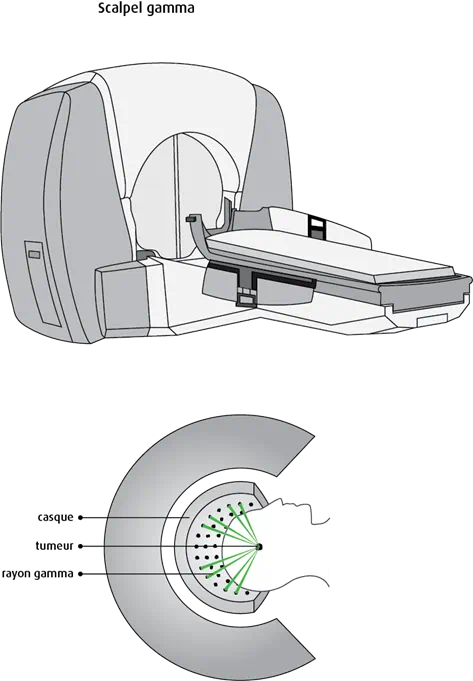
Le scalpel gamma est conçu pour administrer une radiothérapie externe au cerveau. Il émet environ 200 faisceaux étroits de radiation de haute énergie vers la tumeur. La plus forte dose est reçue là où les faisceaux se croisent. En général, on administre une seule séance pour traiter une tumeur primitive au cerveau ou des métastases cérébrales. Cette technique est parfois appelée radiochirurgie au scalpel gamma.
Types de radiothérapie externe
Différentes techniques permettent d’administrer la radiothérapie externe. On peut aussi associer certaines d’entre elles pour administrer la radiothérapie de façon très précise.
Lors de la radiothérapie externe standard, on utilise un accélérateur linéaire pour émettre des faisceaux de radiation vers une certaine région du corps. On l’administre souvent à faibles doses quotidiennes pendant plusieurs semaines.
La radiothérapie conformationnelle tridimensionnelle (RC 3D) est une méthode d’administration particulière puisque les faisceaux de radiation sont modelés sur la forme de la tumeur ou de la zone de traitement. En RC 3D, on a recours à des images produites par TDM ou IRM pour créer une image précise de la tumeur à trois dimensions (3D). La forme et l’emplacement exacts de la tumeur sont programmés dans un ordinateur et servent à planifier le traitement. Un accélérateur linéaire émet les faisceaux de radiation. Plusieurs faisceaux de radiation sont modelés et dirigés vers la tumeur en provenance de différentes directions afin de la traiter de tous les angles. Tous les faisceaux ont la même intensité. Chacun est assez faible et moins susceptible d’endommager les tissus normaux. Une plus forte dose de radiation est administrée là où les faisceaux se croisent sur la tumeur. On peut avoir recours à la RC 3D pour traiter de nombreux types différents de cancer.
La radiothérapie conformationnelle avec modulation d'intensité (RCMI) est une méthode d’administration perfectionnée puisque les faisceaux de radiation sont modelés et qu’ils émettent diverses doses à différentes parties de la zone de traitement. On a recours à la TDM ou à l’IRM pour créer une image précise de la tumeur à trois dimensions (3D). La forme et l’emplacement exacts de la tumeur sont programmés dans un ordinateur et servent à planifier le traitement. Un accélérateur linéaire émet les faisceaux de radiation. Plusieurs faisceaux de radiation sont modelés et dirigés vers la tumeur en provenance de différentes directions afin de la traiter de tous les angles. La force (intensité) de ces faisceaux varie, ce qui permet d’administrer une plus forte dose à la tumeur tout en réduisant la dose de radiation qui atteint les tissus normaux voisins. On peut avoir recours à la RCMI pour traiter les tumeurs qui sont difficiles à atteindre, comme les tumeurs à la colonne vertébrale, à la tête, au cou, à la prostate, au poumon ou au cerveau.
L’arcthérapie volumétrique modulée (VMAT) est une forme perfectionnée de RCMI qui permet d’émettre une dose à toute la tumeur en rotation de 360 degrés. La plupart des accélérateurs linéaires modernes peuvent administrer ce type de traitement. Cela réduit la durée des séances quotidiennes de traitement.
Lors de la radiothérapie guidée par l'image (IGRT), un dispositif d’imagerie fixé à un accélérateur linéaire permet d’améliorer la précision de la radiothérapie. On fait plusieurs examens de TDM, d’IRM ou de TEP avant et pendant le traitement qui sont traités par ordinateur afin de révéler les changements de taille et d’emplacement de la tumeur comparativement au traitement antérieur. Cela permet à l’équipe de radiothérapie d’ajuster votre position sur la table ou la dose de radiation afin d’accroître la précision du traitement. L’IGRT peut réduire la quantité de tissu traité et la dose totale de radiation reçue par le tissu normal. On peut administrer une IGRT pour traiter les tumeurs situées dans des parties du corps qui risquent de bouger, comme les poumons, le foie et la prostate, ou les tumeurs qui sont très près de structures ou de tissus vitaux.
La radiochirurgie stéréotaxique (RCS) émet une forte dose de radiation à ciblage précis en une seule séance. Les types d’appareils suivants permettent d’administrer la radiochirurgie: scalpel gamma, cyberbistouri et accélérateurs linéaires modifiés à cet effet. La RCS émet de nombreux petits faisceaux étroits de radiation de différents angles qui se rencontrent sur la tumeur où ils administrent la plus forte dose tout en permettant de réduire la dose administrée aux tissus sains qui l’entourent. On y a le plus souvent recours pour traiter les tumeurs au cerveau et à la moelle épinière ainsi que les métastases au cerveau. Selon le type d’appareil employé, vous pourriez devoir porter un cadre spécial autour de la tête (cadre stéréotaxique) lors des séances de traitement. Certains systèmes ne comprennent pas de cadre ou vous devez porter seulement un masque particulier afin de maintenir votre tête dans la bonne position.
La radiothérapie stéréotaxique corporelle (RSC) émet une forte dose de radiation à ciblage précis vers les tumeurs difficiles à atteindre, en moins de séances. On l’appelle aussi radiothérapie stéréotaxique d’ablation (SABR). La plupart des RSC sont administrées par des accélérateurs linéaires modernes, mais on peut aussi se servir du cyberbistouri. La RSC émet de nombreux faisceaux de radiation de différents angles qui se rencontrent sur la tumeur. La tumeur reçoit donc une forte dose de radiation, alors que chaque faisceau qui circule dans le tissu voisin est de faible dose. Cela réduit les effets de la radiation sur le tissu sain entourant la tumeur. La RSC est administrée en moins de séances que la radiothérapie externe standard. On peut avoir recours à la RSC pour traiter les tumeurs au pancréas, au poumon, au foie ou à la colonne vertébrale.
La protonthérapie a recours aux protons (particules chargées positivement) pour traiter le cancer. En protonthérapie, on se sert de faisceaux de protons plutôt que de faisceaux de rayons X. Les protons libèrent plus d’énergie après avoir atteint une certaine distance puis cessent de le faire tandis que les faisceaux de rayons X libèrent de l’énergie avant et après avoir atteint leur cible. Les protons causent donc moins de dommages aux tissus qu’ils traversent avant d’atteindre leur cible. La protonthérapie est la forme de radiothérapie qui cause le moins de dommages aux tissus normaux voisins. Un appareil appelé synchrotron ou cyclotron génère des protons. Ces appareils ne sont pas disponibles au Canada, alors il faut aller dans certains centres de traitement américains pour recevoir ce traitement.
L’irradiation encéphalique totale est une radiothérapie administrée au cerveau entier. On a habituellement recours à un accélérateur linéaire pour ce faire.
L’irradiation corporelle totale (ICT) est une radiothérapie administrée au corps entier. On peut y avoir recours lors de la préparation à une greffe de cellules souches. On utilise habituellement un accélérateur linéaire pour l’administrer.
Avant le traitement
Votre premier rendez-vous sera avec le radio-oncologue. Il résumera vos dossiers médicaux, vous fera un examen physique et pourrait vous prescrire des tests. Il vous expliquera la radiothérapie externe, vos options de traitement et les effets secondaires. Si vous avez des questions sur la radiothérapie et votre traitement, vous pouvez les posez au radio-oncologue.
Simulation d’une radiothérapie externe
La simulation est habituellement la première étape de la radiothérapie externe. La simulation aide à planifier votre traitement de radiothérapie. Elle se déroule dans un centre de traitement du cancer et dure généralement de 30 minutes à 1 heure ou plus. La plupart des centres utilisent maintenant la tomodensitométrie (TDM) pour faire la simulation, et un examen d’IRM est souvent effectué en présence d’une tumeur au cerveau.
Un appareil appelé simulateur prend des clichés ou des scintigrammes, qui donnent à l'équipe de soins une image de la partie du corps qui sera traitée. Le type de simulateur le plus fréquemment utilisé est un simulateur de TDM (tomodensitométrie). Un simulateur de rayons X peut aussi être utilisé dans certains cas. Le simulateur n’est pas un appareil de traitement. La simulation aide l'équipe de radiothérapie à décider où et comment diriger la radiation.
On vous mettra en position sur la table de simulation avant de prendre des images par TDM de la zone de traitement. On détermine la position que vous devrez prendre pour recevoir le traitement pendant la simulation. Vous serez positionné de la même façon à chaque séance. On peut avoir recours à certaines choses pour vous aider à rester dans la même position.
Il est possible qu'on trace des marques sur votre peau pour aider à vous positionner. Elles sont une sorte de carte géographique qui aide à s'assurer que la radiation est toujours dirigée vers le même endroit à chaque séance. On peut utiliser un crayon feutre ou de l'encre. Faites attention à ne pas faire partir ces marques temporaires en vous lavant. On peut aussi faire de minuscules tatouages permanents qui ont à peu près la taille d'une tache de rousseur.
On peut avoir recours à des dispositifs d'immobilisation pour vous aider à rester dans la même position pendant toute la séance. On fait un moule, une coquille, un coussinet ou d'autres dispositifs à partir de plastique, de mousse, de plâtre ou d'autres matériaux. Les dispositifs d'immobilisation sont spécialement conçus pour s'adapter à la forme de la personne. Il est possible qu'on fasse des marques délimitant la zone à traiter sur le moule plutôt que sur la peau. Dans le cas d’une radiothérapie à la tête ou au cou par exemple, vous pourriez porter un masque en mailles moulé sur votre visage et fixé à la table afin de maintenir votre tête en place.

Plan de traitement
Après la simulation, votre équipe de radiothérapie se servira de l’information recueillie lors de la simulation, qu’elle entrera dans un programme informatique particulier, pour concevoir votre plan de traitement. Votre plan de traitement comprend la dose totale de radiothérapie que vous recevrez, qu’on appelle simplement dose, et le nombre total de séances quotidiennes de radiothérapie.
Dose totale
La dose totale de radiation est la quantité totale de radiation que vous recevrez. Elle est calculée avec précision et prescrite en unités appelées grays (Gy). Selon votre plan de traitement, vous pourriez recevoir votre dose totale de radiation en une seule séance ou bien on peut la diviser en petites doses (fractions) administrées au cours de plusieurs séances qui se dérouleront sur plusieurs semaines. Il arrive qu’on associe une radiothérapie interne à la radiothérapie externe.
La dose totale de radiation ainsi que le nombre de séances de traitement et leur durée dépendent des facteurs suivants :
- type de cancer
- degré de sensibilité de la tumeur à la radiothérapie (radiosensibilité)
- taille de la tumeur
- emplacement de la tumeur
stade du cancer- quantité de tissu à irradier
- capacité des tissus normaux voisins de la tumeur à tolérer la radiation
- administration antérieure ou future d'autres traitements
- état de santé global
Beaucoup de régions du corps ne peuvent tolérer qu’une certaine quantité de radiation au cours d’une vie (dose maximale). La dose maximale de radiation dépend de la région du corps traitée. Les médecins prennent la dose maximale en considération quand ils planifient le traitement. Une fois qu’une région du corps a reçu la dose maximale, elle pourrait ne plus être en mesure de recevoir une autre radiothérapie plus tard. Alors avoir déjà été traité par radiothérapie peut limiter la quantité de radiation que vous pourriez un jour recevoir sans danger dans la même région.
Modalités d’administration
Les modalités représentent le nombre de séances de radiothérapie ainsi que leur fréquence. Certains plans de traitement ne comptent que 1 journée alors que d’autres peuvent se dérouler sur plusieurs semaines. En général, on administre la radiothérapie une fois par jour, 5 jours par semaine, pendant 1 à 8 semaines, la fin de semaine étant une période de repos. Quand on administre une radiothérapie pour soulager les symptômes d’un cancer avancé (radiothérapie palliative), la durée du traitement est plus courte, comme quelques jours ou 1 à 2 semaines.
Il arrive qu’on administre les séances de radiothérapie d’une manière différente, comme plus d’une fois par jour ou un jour sur deux.
Le fractionnement accéléré est l’administration de la dose totale de radiation sur une plus courte période puisqu’on fait plus d’une séance par jour. Cela permet de finir le traitement plus rapidement, comme en 5 semaines au lieu de 7. On ne change pas la dose totale de radiation lors du fractionnement accéléré.
L’hyperfractionnement est l’administration de la dose quotidienne de radiation en 2 séances ou plus chaque jour. La durée totale du traitement ne change pas. Cela permet d'administrer de multiples petites doses de radiation, qui équivalent à une dose totale plus élevée. On peut ainsi parvenir à causer plus de dommages aux cellules cancéreuses. Les séances sont habituellement espacées d’environ 4 à 6 heures pour permettre aux tissus normaux de guérir.
L’hypofractionnement est l’administration d’un moins grand nombre de séances de radiothérapie à plus forte dose sur une plus courte période : soit que la série de traitements quotidiens à forte dose est plus courte, soit que les doses administrées sont plus fortes et moins nombreuses ou qu’on administre une seule dose élevée.
Le complément d’irradiation est l’administration d’une dose supplémentaire à une petite région du corps une fois que la radiothérapie habituelle d’une plus grande région est terminée. Il permet d’administrer des doses supplémentaires de radiation à la tumeur dans le but d’accroître les chances de la contrôler.
Pendant le traitement
On administre la radiothérapie au service de radiologie du centre de traitement du cancer, habituellement en consultation externe. Cela signifie que vous n’avez pas besoin d’y passer la nuit.
La radiothérapie externe se déroule un peu comme une radiographie. Avant la séance de traitement, vous pourriez devoir mettre une chemise d'hôpital et enlever tout ce qui est fait de métal, comme les bijoux, et qui se trouve dans la zone de traitement.
Le radiothérapeute vous positionne sur la table de traitement comme il l’a fait lors de la simulation. Les marques ou tatouages faits sur la peau ou les lasers d'alignement aident à localiser la zone de traitement. On peut avoir recours à des dispositifs d'immobilisation, des formes spéciales, des blocs ou des rouleaux de mousse pour s’assurer que vous êtes bien positionné et que vous resterez immobile lors de la séance.
Si on vous fait une radiochirurgie stéréotaxique, il est possible qu’on place un cadre autour de votre tête pour la maintenir dans la bonne position pour la radiothérapie. Avant le traitement, un neurochirurgien fixe ce cadre à votre crâne au besoin. On commence par vous administrer un anesthésique local pour engourdir (geler) la région. On fait parfois la radiochirurgie sous anesthésie générale pour un enfant. Selon le type d’appareil utilisé, vous pourriez porter un masque spécial pour maintenir votre tête en position.
Une fois que vous êtes bien positionné, on déplace la table sous l’appareil de radiothérapie. Le radiothérapeute prend des mesures et s’assure que vous êtes dans la bonne position. Une fois que la mise en place est correcte, le radiothérapeute quitte la salle de traitement. Il allume et fait fonctionner l’appareil à partir d’une pièce adjacente. Il peut vous voir à travers une vitre et peut vous parler par l’interphone.
L’appareil de radiothérapie ne vous touche pas. Selon le type d’appareil employé, il se déplace autour de votre corps pour vous administrer la radiothérapie de différents angles.
On n'admet pas les personnes qui s’occupent de l’enfant dans la salle de traitement pendant qu’il est traité puisqu'elles seraient exposées à la radiation. Selon la politique du centre de traitement, elles pourraient observer l’enfant à travers une vitre de la salle de traitement ou devoir se rendre à la salle d'attente jusqu'à ce que la séance soit terminée.
Après le traitement
L’équipe de radiothérapie surveille vos progrès tout au cours du traitement et ajuste la dose ou la durée du traitement au besoin. Elle pourrait vous faire des analyses sanguines ou des examens d’imagerie à différents moments lors du traitement afin de savoir comment la tumeur réagit à la radiothérapie.
Votre rétablissement pendant et après la radiothérapie dépend du type de cancer, du stade du cancer, de la dose de radiation et de votre état de santé global. Certaines personnes peuvent continuer à travailler et à pratiquer leurs activités de loisirs habituelles tout en recevant une radiothérapie. D'autres remarquent qu'elles se fatiguent facilement et qu'elles doivent se reposer davantage.
Votre équipe de radiothérapie vous expliquera les limites que vous devez vous imposer ou les mesures de sécurité particulières que vous devez prendre pendant ou après la radiothérapie. On incite la plupart des gens à faire autant d’activités ou d’exercices qu’ils se sentent capables de faire. Certaines personnes trouvent qu’elles ont besoin de se reposer davantage après le traitement. On peut dire aux hommes de ne pas rendre de femme enceinte pendant et après le traitement, du moins pour un certain temps, en particulier s’ils ont reçu une radiothérapie à la région génitale ou tout près. On peut dire aux femmes de ne pas avoir de relations sexuelles si elles reçoivent une radiothérapie externe au bassin.
